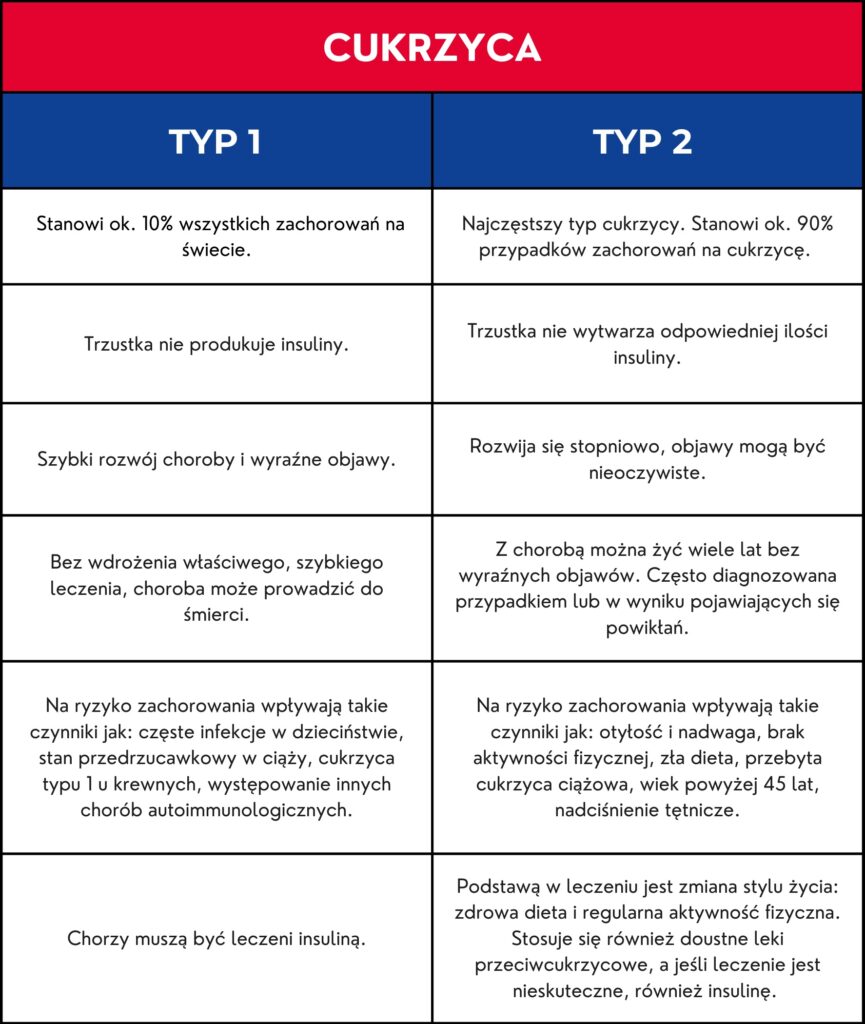
Cukrzyca typu 2 jest najczęściej spotykanym rodzajem cukrzycy na całym świecie. Rozróżnia się dwie główne przyczyny jej wystąpienia: pierwsza związana jest z zaburzeniami wytwarzania insuliny, które są wynikiem różnych czynników genetycznych. Druga to oporność organizmu na działanie insuliny, nazywana insulinoopornością, której źródło może mieć zarówno podłoże genetyczne, jak i być wynikiem otyłości. Powstawanie cukrzycy typu 2 jest efektem współdziałania tych dwóch czynników. Pierwszym jest czynnik genetyczny, na który nie mamy wpływu oraz czynnika środowiskowego, jakim jest otyłość, szczególnie otyłość brzuszna. [1] Otyłość jest uwarunkowana w dużej mierze stylem życia danej osoby i może ulec zmianie poprzez odpowiednie zachowanie.
Jak rozwija się cukrzyca typu 2?
Rozwój cukrzycy typu 2 możemy podzielić na kilka etapów:
- Etap wstępny: Rozwój cukrzycy typu 2 zwykle zaczyna się od stanu, w którym pacjent ma skłonność do otyłości oraz występuje genetyczne uwarunkowanie zaburzenia produkcji i/lub wydzielania insuliny. W tym stadium insulina jest wytwarzana przez trzustkę, ale jej wydzielanie nie przebiega w sposób optymalny. Wydzielana jest dłużej niż u osoby zdrowej. Stężenie glukozy we krwi (glikemia) utrzymuje się jeszcze na tym etapie w normie. [2]
- Etap rosnącej insulinooporności: Kolejnym czynnikiem prowadzącym do cukrzycy typu 2 jest otyłość. Dlaczego? Otyłość powoduje insulinooporność co oznacza, że komórki organizmu przestają reagować na insulinę w sposób właściwy. W odpowiedzi na to trzustka musi zwiększać produkcję insuliny, aby utrzymać stężenie glukozy we krwi w normie. Ten etap może trwać od kilku do kilkunastu lat.
- Etap obumierania /upośledzenia komórek beta trzustki: Po dłuższym okresie utrzymywania wysokiej produkcji insuliny komórki beta trzustki zaczynają stopniowo tracić swoją funkcję. Prowadzi to do wzrostu stężenia glukozy we krwi. W tym okresie najczęściej rozpoznaje się cukrzycę typu 2.
Kto najczęściej choruje na cukrzycę typu 2?
Epidemiologia cukrzycy typu 2 różni się w zależności od regionu i grupy wiekowej. Jednak globalnie liczba chorych na cukrzycę typu 2 stale rośnie. Wzrost zachorowalności na cukrzycę typu 2 związany jest z wieloma czynnikami. Jednym z kluczowych jest dieta i styl życia. Dieta bogata w przetworzoną żywność, duża ilość spożywanych kalorii, niski poziom aktywności fizycznej oraz otyłość, są głównymi czynnikami ryzyka. Osoby prowadzące siedzący tryb życia, odżywiające się niezdrowo, mające nadwagę są bardziej narażone na ryzyko zachorowania na cukrzycę typu 2.
Również osoby mające rodzinną historię cukrzycy typu 2 są bardziej narażone na ryzyko zachorowania. Wpływ genów na rozwój tej choroby jest złożony i nie do końca zbadany. Wzrost zachorowań na cukrzycę typu 2 jest związany z procesem starzenia się społeczeństwa. Starsze osoby są bardziej narażone na rozwinięcie cukrzycy typu 2. Inne czynniki ryzyka to przewlekły stres, palenie papierosów oraz niezdrowy tryb życia. Regularne badania kontrolne mogą pomóc we wczesnym wykryciu choroby i rozpoczęcia odpowiedniego leczenia.
Jak zdiagnozować cukrzycę typu 2?
Dostępnych jest kilka opcji diagnozowania cukrzycy typu 2.
1. Wartość HbA1c (długoterminowa wartość stężenia glukozy we krwi):
Wartość HbA1c określana również jako długoterminowe stężenie glukozy we krwi, jest istotnym wskaźnikiem opisującym średnie stężenie glukozy w ciągu ostatnich 8-12 tygodni. Wartość ta może być ustalona na podstawie próbki krwi, co pozwala na diagnostykę, bez konieczności bycia na czczo. Wartość HbA1c stanowi kluczowy punkt w diagnostyce cukrzycy oraz stanowi odzwierciedlenie średniego poziomu glukozy we krwi. Jej wynik pomaga zdefiniować obecność choroby lub nie.
2. Poziom glukozy we krwi na czczo:
Badanie poziomu glukozy we krwi na czczo to kluczowe narzędzie diagnostyczne w identyfikacji cukrzycy oraz stanów przedcukrzycowych. Proces ten polega na pobraniu krwi rano, po co najmniej 8-godzinnym okresie postu. Jeśli wynik jedno- lub dwukrotnego pomiaru glikemii na czczo wynosi 100–125 mg/dl (5,6–6,9 mmol/l) lub glikemii na czczo poniżej 100 mg/dl (5,6 mmol/l), lub HbA1c 5,7–6,4% (39–47 mmol/mol) u osoby z uzasadnionym podejrzeniem nieprawidłowej tolerancji glukozy lub cukrzycy, należy wykonać doustny test tolerancji glukozy (Oral Glucose Tolerance Test – OGTT) – glikemia w 120 minucie OGTT ≥ 200 mg/dl (≥ 11,1 mmol/l) jest podstawą do rozpoznania cukrzycy. Można uznać, że glikemia na czczo, glikemia w 120 minucie OGTT i oznaczenie HbA1c w takim samym stopniu są podstawą do celów diagnostycznych pomimo, że wykrywają cukrzycę u różnych osób. [3] Regularne monitorowanie poziomu glukozy we krwi na czczo jest istotne dla wczesnego wykrywania problemów metabolicznych i podejmowania odpowiednich działań profilaktycznych oraz leczniczych.
3. Test doustnego obciążenia glukozą (oGTT):
Test doustnego obciążenia glukozą (oGTT) jest istotnym narzędziem diagnostycznym wykorzystywanym do oceny poziomu cukru we krwi i potencjalnego ryzyka rozwoju cukrzycy. Jest to procedura, która pozwala zrozumieć zdolność organizmu do glukozy, kluczowego źródła energii dla komórek. Jeśli wynik jedno- lub dwukrotnego pomiaru glikemii na czczo wynosi 100–125 mg/dl (5,6–6,9 mmol/l) lub glikemii na czczo poniżej 100 mg/dl (5,6 mmol/l), lub HbA1c 5,7–6,4% (39–47 mmol/mol) u osoby z uzasadnionym podejrzeniem nieprawidłowej tolerancji glukozy lub cukrzycy, należy wykonać doustny test tolerancji glukozy (Oral Glucose Tolerance Test – OGTT) – glikemia w 120. Minucie OGTT ≥ 200 mg/dl (≥ 11,1 mmol/l) jest podstawą do rozpoznania cukrzycy. [4]
4. Sporadyczne stężenie glukozy we krwi:
Sporadyczne występowanie podwyższonych wartości glukozy we krwi może być istotnym czynnikiem diagnostycznym dla cukrzycy, zwłaszcza gdy pacjenci maja już objawy takie jak: częste oddawanie moczu, wzmożone pragnienie lub uczucie osłabienia. Jednakże, w celu potwierdzenia diagnozy, zawsze zaleca się dodatkowe badania, takie jak oznaczenie stężenia glukozy na czczo lub przeprowadzenie testu doustnego obciążenia glukozą (oGTT).
Jak zapobiegać cukrzycy typu 2?
Kluczową rolę w zapobieganiu cukrzycy typu 2 odgrywa zdrowa dieta i aktywność fizyczna. Utrzymanie prawidłowej masy ciała poprzez właściwą dietę jest jednym z kluczowych aspektów prewencji cukrzycy typu 2. To oznacza, że warto zwrócić uwagę na to, co jemy, oraz na ilość spożywanych kalorii. Właściwa dieta obejmuje spożywanie: warzyw, owoców, pełnoziarnistych produktów zbożowych, produktów białkowych niskotłuszczowych oraz zdrowych tłuszczy. Warto ograniczyć spożycie produktów wysoko przetworzonych, wysokokalorycznych przekąsek i słodzonych napojów. Należy zwrócić uwagę na częstotliwość posiłków i unikać jedzenia dużych ilości jednorazowo. [5]
Regularna aktywność fizyczna to kolejny kluczowy element zapobiegania cukrzycy typu 2. Ćwiczenia pomagają w utrzymaniu zdrowej masy ciała, poprawiają wrażliwość na insulinę i wspierają ogólny stan zdrowia. Nawet umiarkowania aktywność fizyczna taka jak codzienny spacer czy jazda na rowerze, może przynieść korzyści dla zdrowia metabolicznego.
Jak leczyć cukrzycę typu 2?
Cukrzyca typu 2 to choroba wymagająca kompleksowego podejścia do leczenia. W skład terapii wchodzą podejścia zarówno niefarmakologiczne takie jak kontrola diety oraz regularna aktywność fizyczna, jak i farmakologiczne. Istotne jest także skupienie się na leczeniu czynników ryzyka chorób sercowo-naczyniowych, zwłaszcza u pacjentów z powikłaniami cukrzycy.
W leczeniu cukrzycy typu 2 kluczowe jest zaangażowanie pacjenta, ponieważ dieta i regularna aktywność fizyczna okazują się bardzo skuteczne. Przy farmakoterapii metformina jest lekiem pierwszego wyboru, redukującym insulinooporność. W przypadku utrzymującego się wzrostu poziomu glukozy, terapia może być rozbudowana poprzez dodanie kolejnych leków, doustnych i podskórnych. Gdy leczenie farmakologiczne nie jest skuteczne, może się okazać że trzeba włączyć insulinę. Edukacja pacjentów odgrywa istotną rolę w leczeniu cukrzycy. Ma tu zastosowanie zasada „Kto więcej wie o cukrzycy, żyje dłużej”.
Znaczenie diety w leczeniu cukrzycy typu 2
Cukrzyca typu 2 to schorzenie, które często wymaga kontroli diety i regularnych badań. Właściwa dieta odgrywa kluczową rolę w zarządzaniu tą chorobą. Jednak ustalenie odpowiedniej liczby spożywanych kalorii może być wyzwaniem, zwłaszcza u osób otyłych, które często nieświadomie spożywają więcej kalorii, niż im się wydaje.
Najważniejsze zalecenia dietetyczne dla osób z cukrzycą typu 2 są następujące:
- Jedz 4-5 posiłków w ciągu dnia (odchodzimy od stołu najedzeni w 95%).
- Posiłki spożywaj regularnie co ok. 3 godziny – godziny posiłków dostosowujemy do harmonogramu dnia:
– pierwszy posiłek spożywaj w ciągu PIERWSZEJ godziny po przebudzeniu.
– ostatni posiłek jedz ok 2-3 godziny przed snem.
3. Jedz o stałych porach każdego dnia, nawet kiedy nie odczuwasz głodu.
4. Nie podjadaj między posiłkami, między posiłkami nie pij słodzonych napojów, wody z cytryną, kawy z mlekiem, nie żuj gumy, NIE PIJ KAWY NA CZCZO.
5. Jeśli po posiłku dalej nie czujesz się najedzony, uzupełnij posiłek surowymi warzywami, napij się wody.
6. Stosuj zalecane sposoby przyrządzania potraw: parowanie, blanszowanie, gotowanie, duszenie, pieczenie, unikaj smażenia, zwłaszcza w głębokim tłuszczu.
7. Potrawy jedz powoli, dokładnie przeżuwaj każdy kęs.
8. Unikaj słodyczy i słonych przekąsek, żywności przetworzonej.
9. Sól zastąp ziołami.
10. Warzywa spożywaj w co najmniej 3-4 posiłkach w ciągu dnia, owoce w 1-2 posiłkach.
11. Owoce jedz wyłącznie w zbilansowanym posiłku, w obecności białek i zdrowych tłuszczy, np. jogurt naturalny, 2-3 orzechy włoskie, garść jagód, borówek czy malin.
12. Spożywaj 2 porcje niesłodzonych produktów mlecznych każdego dnia, najlepiej w postaci jogurtów naturalnych, kefirów, chudych serów.
13. Spożywaj 2 porcje ryb tygodniowo, najlepiej w postaci pieczonej lub gotowanej na parze.
14. Zrezygnuj z CUKRU pod każdą postacią, możesz zastąpić go ksylitolem, erytrolem lub stevią.
15. Jeśli podajesz sobie insulinę zawsze licz ilość WW w posiłku, 1WW to 10g węglowodanów przyswajalnych (czyli z wyłączeniem błonnika). Aby obliczyć ilość WW konieczna jest znajomość ilości węglowodanów w produkcie i jego gramatury. Produkty pakowane (np. makarony) mają podane ilość węglowodanów na etykietach. Obliczanie ilości WW ułatwiają specjalne tabele i kalkulatory.
16. Czytaj etykiety produktów, nie kupuj produktów zawierających w składzie cukier, glukozę, fruktozę, syrop glukozowo-fruktozowy, syrop kukurydziany, słód jęczmienny, miód, olej kokosowy, tłuszcz palmowy, glutaminian monosodowy.
17. Pij min.1,5 litra wody dziennie, a jeśli walczysz z nadwagą ok 2-2,5 litra wody dziennie (8-10 szklanek).
Przestrzeganie zaleceń pomaga w utrzymaniu stabilnego poziomu cukru we krwi oraz wspiera ogólny stan zdrowia osób z cukrzycą typu 2.
Źródło:
[1] https://www.mp.pl/cukrzyca/cukrzyca/typ2/65891,cukrzyca-typu-2 – dostęp z dnia 15.11.2023 r.
[2] Via Medica Maciej T. Małecki, Tomasz Klupa „Rola komórki beta trzustki w patogenezie cukrzycy typu 2” – dostęp z dnia 15.11.2023 r.
[3] Zalecenia kliniczne dotyczące postępowania u osób z cukrzycą 2023, Stanowisko Polskiego Towarzystwa Diabetoogicznego, s. 9
[4] Zalecenia kliniczne dotyczące postępowania u osób z cukrzycą 2023, Stanowisko Polskiego Towarzystwa Diabetoogicznego, s.10
[5] https://www.mp.pl/cukrzyca/cukrzyca/typ2/65891,cukrzyca-typu-2 dostęp z dnia 15.11.2023 r.