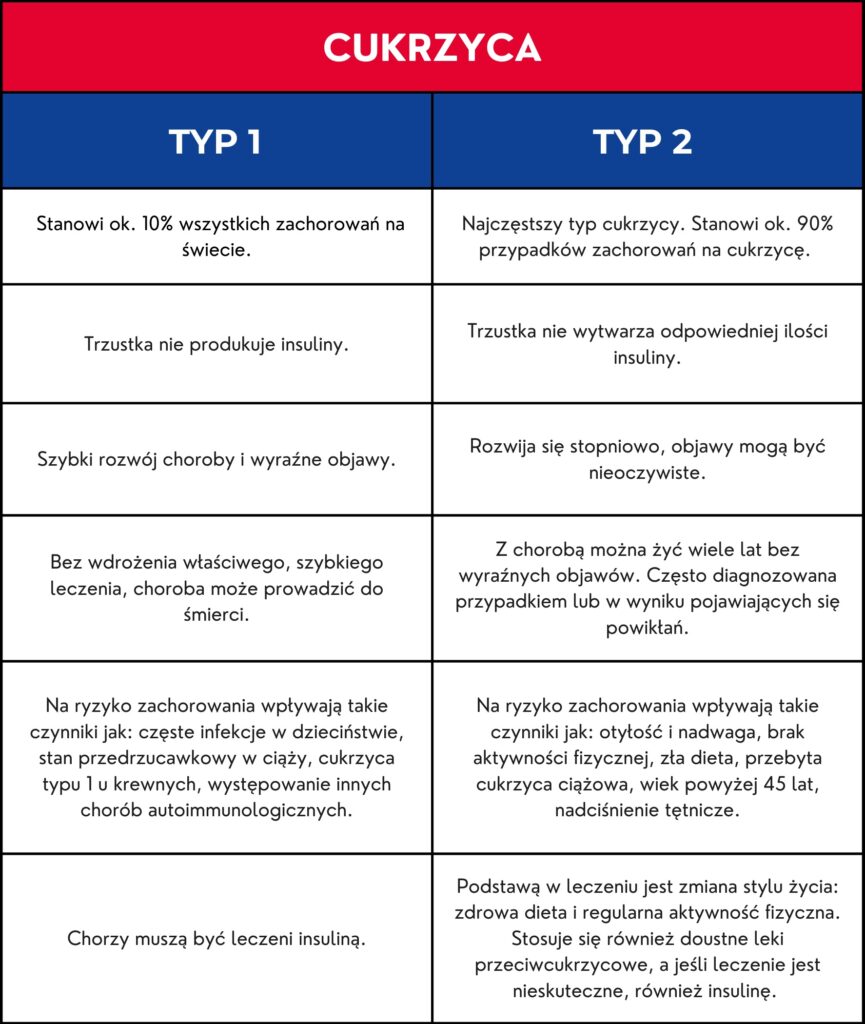
Cukrzyca typu 2, znana również jako cukrzyca insulinoniezależna lub cukrzyca wieku dorosłego, stanowi coraz poważniejszy problem zdrowotny współczesnego społeczeństwa. Ta choroba metaboliczna charakteryzuje się podwyższonym poziomem glukozy we krwi, wynikającym z oporności na insulinę oraz jej względnym niedoborem. Jest to obecnie najczęstsza przypadłość związana z przemianą materii, co sprawia, że coraz częściej określa się ją mianem choroby cywilizacyjnej. Tradycyjnie diagnozowana u osób dorosłych, przekraczających 30 rok życia, jednak w ostatnich latach występuje również dzieci i młodzieży, szczególnie w kontekście wzrostu zjawiska otyłości wśród młodego pokolenia. Wyróżniamy dwa rodzaje powikłań: wczesne (ostre) i późne (przewlekłe). [1] Dla osób z niezrównoważonym poziomem cukru we krwi, największym zagrożeniem są schorzenia sercowo-naczyniowe, które mogą prowadzić do niepełnosprawności lub zgonu. Pacjenci z cukrzycą mogą także często doświadczać infekcji oraz mieć problemy seksualne. Istnieją jednak inne powikłania związane z tą chorobą, które również warto poznać.
Do ostrych stanów zalicza się takie stany jak kwasicę i śpiączkę ketonową, kwasicę mleczanową, oraz wahania poziomu glukozy -zarówno jego wzrost (hiperglikemia), jak i spadek (hipoglikemia). Natomiast przewlekłe powikłania to zmiany w naczyniach krwionośnych i nerwach, prowadzące do ich uszkodzeń. Konsekwencją tego mogą być choroby sercowo-naczyniowe, takie jak udar mózgu czy zawał serca. Osoby z niezrównanym poziomem cukru we krwi są podatne na niewydolność nerek, utratę wzroku, amputacje kończyn czy problemy seksualne. Ponadto niewłaściwie leczona cukrzyca może obniżać odporność organizmu, co skutkuje częstymi, trudnymi do wyleczenia infekcjami, które mogą nawracać.
Wczesne powikłania cukrzycy
Do powikłań wczesnych (ostrych) zalicza się:
Kwasica ketonowa -jest często wynikiem nieleczonych lub niewłaściwie leczonych przypadków cukrzycy (np. pominięcie dawki insuliny, niedostateczna dawka leków, przerwanie terapii, błędne rozpoznanie cukrzycy). Chociaż może wystąpić w każdym typie cukrzycy, stanowi największe zagrożenie dla osób z cukrzycą typu I. Jej objawy obejmują bóle brzucha, nudności, wymioty, bóle głowy, zmęczenie, silne pragnienie oraz częste oddawanie moczu. Jest też charakterystyczny zapach z ust, podobny do zapachu zgniłych jabłek. Bez właściwego leczenia może prowadzić do śpiączki cukrzycowej, a nawet śmierci. To stan, który wymaga natychmiastowej interwencji medycznej, by zapobiec powikłaniom i zagrożeniom życia. [2]
Kwasica mleczanowa -dosyć rzadkie, ale poważne powikłanie cukrzycy. Jest wynikiem nadmiernego gromadzenia się mleczanów w organizmie. U osób z cukrzycą, szczególnie przyjmujących metforminę, może wystąpić jako skutek uboczny. Jeśli w odpowiednim momencie nie zostanie wdrożone leczenie, może dojść do śpiączki cukrzycowej, a nawet do śmierci.
Hiperglikemia- stan, gdy poziom glukozy we krwi przekracza normę. Zazwyczaj wynika to z nieprawidłowego leczenia, czyli błędów w stosowanych lekach, niewystarczającej ilości insuliny, pominięcia leków lub zaprzestania terapii. Długotrwała hiperglikemia może spowodować niekorzystne zmiany w procesach biochemicznych i metabolicznych w organizmie.
Hipoglikemia - stan, w którym poziom cukru we krwi spada poniżej normy. U osób z cukrzycą może ją też wywołać nadmierna dawka insuliny lub doustnych leków przeciwcukrzycowych. Powikłania związane z hipoglikemią u osób z cukrzycą mogą być bardzo poważne. Gwałtowny spadek poziomu glukozy może prowadzić do takich objawów jak zawroty głowy, drżenie, bóle głowy, a w przypadkach bardziej zaawansowanych do utraty świadomości, drgawki, a nawet śpiączkę. Długotrwała hipoglikemia może bardzo negatywnie wpływać na zdrowie, prowadząc do zmęczenia, osłabienia zaburzeń widzenia oraz zwiększonego ryzyka powikłań sercowo-naczyniowych. Osoby z cukrzycą muszą być szczególnie świadome ryzyka, jakie niesie za sobą hipoglikemia. Regularne monitorowanie poziomu cukru we krwi, zgodne stosowanie leków oraz reagowanie na ewentualne symptomy hipoglikemii są kluczowe dla podjęcia odpowiednich działań takich jak spożycie szybko wchłanianych węglowodanów lub podanie glukozy.
Późne powikłania cukrzycy
Udar mózgu, zawał serca
Powikłania zdrowotne związane z cukrzycą, szczególnie w późniejszym stadium. Głównym problemem są choroby serca i naczyń, takie jak miażdżyca naczyń wieńcowych, które mogą prowadzić do zgonu. Ponad połowa osób z cukrzycą umiera z powodu choroby wieńcowej. Cukrzyca i choroba wieńcowa zwiększa dwukrotnie ryzyko zgonu. Cukrzyca wiąże się ze zwiększonym ryzykiem zawału serca. Oprócz choroby wieńcowej i zawału powikłania obejmują również udar mózgu, który może prowadzić do nieodwracalnych uszkodzeń mózgu lub przedwczesnej śmierci.
Nefropatia nerkowa
Oczywiście, podwyższony poziom cukru we krwi może prowadzić do cukrzycowej choroby nerek, która objawia się uszkodzeniem nerek, a w skrajnych przypadkach może prowadzić do ich niewydolności. W wyniku wysokiego poziomu glukozy dochodzi do zwiększonego przepływu krwi przez kłębuszki nerkowe, co prowadzi do gromadzenia się różnych substancji w tych obszarach i naczyniach krwionośny nerek, co wpływa na zaburzenie ich funkcji.
Na początku choroba często nie wywołuje żadnych objawów. Można ją zdiagnozować poprzez badanie moczu, gdzie stwierdza się nadmierną ilość albumin w moczu. Dopiero w zaawansowanym stadium pojawiają się niepojące symptomy, takie jak ogólne osłabienie, łatwe męczenie się, obrzęki, wysokie ciśnienie krwi oraz zmiany w kolorze skóry, która staje się szaroziemista. W przypadku bardzo zaawansowanej niewydolności nerek może być konieczna dializoterapia, która pomaga w usuwaniu toksyn i zbędnych substancji z organizmu.
Jeśli chodzi o powikłania nefropatii cukrzycowej, mogą one obejmować również zwiększone ryzyko problemów sercowo-naczyniowych, niedokrwistość, zaburzenia gospodarki wapniowo-fosforanowej, a także neuropatię czy uszkodzenia wzroku. W niektórych przypadkach może dojść do konieczności przeszczepu nerek jako ostatecznego rozwiązania w przypadku niewydolności narządu.
Retinopatia cukrzycowa
Oczy są jednym z obszarów, które mogą ucierpieć w wyniku późnych powikłań związanych z cukrzycą typu 2. Długotrwałe podwyższone stężenie glukozy we krwi może prowadzić do zmian w strukturze siatkówki oka, co nazywa się retinopatią cukrzycową. To groźne schorzenie nie daje na początku żadnych objawów w postaci pogorszenia wzroku. [3] Dopiero po jakimś czasie stopniowo wzrasta ryzyko utraty ostrości wzroku. Dodatkowo mogą pojawić się zmętnienia czy zaburzenia widzenia. Retinopatia to jedno z największych zagrożeń dla wzroku u osób z cukrzycą typu 2.
Makulopatia cukrzycowa
Makulopatia cukrzycowa to poważne powikłanie cukrzycy, które może znacząco wpłynąć na wzrok. Jest to stan, w którym siatkówka w środkowej części oka staje się grubsza i powoduje pogorszenie widzenia. Problem ten często występuje u osób z cukrzycą typu 1 lub 2 i może prowadzić do trwałego upośledzenia wzroku. Objawy makulopatii mogą pojawić się po kilku latach od diagnozy cukrzycy. Wśród nich znajdują się pogorszenie ostrości wzroku, widzenie nieruchomych plam oraz zakłócenia w postrzeganiu linii prostych. [4]
Częste infekcje
Osoby, u których cukrzyca jest nieprawidłowo leczona, cierpią na duże ryzyko zakażeń z powodu osłabionego systemu odpornościowego. Wysoki poziom cukru sprzyja zwłaszcza rozwojowi infekcji grzybicznych, główne w jamie ustnej, która objawia się białymi nalotami na policzkach, języku i podniebieniu. Mogą się pojawiać również zajady. U kobiet wysoki poziom cukru w wydzielinie z dróg rodnych może również sprzyjać infekcjom grzybicznym.
Choroby zębów i dziąseł
Osoby chorujące na cukrzycę, z niestabilnym poziomem cukru, są bardziej podatne na zapalenie dziąseł, choroby przyzębia oraz rozwój próchnicy. Cukrzyca ma wpływ na strukturę naczyń krwionośnych co prowadzi do pogorszenia ukrwienia dziąseł. Może to osłabić tkanki dziąseł i zwiększyć ryzyko infekcji. Dodatkowo, u osób z cukrzycą zachodzą zmiany w składzie śliny – wzrasta stężenie glukozy, co stwarza ryzyko infekcji. Dodatkowo, u osób z cukrzycą zachodzą zmiany w składzie śliny – wzrasta stężenie glukozy, co stwarza dogodne środowisko dla bakterii. To sprzyja rozwojowi próchnicy.
Neuropatia cukrzycowa
W przypadku osób z cukrzycą typu 2, które mają trudności z kontrolą poziomu cukru we krwi, istnieje zwiększone ryzyko wystąpienia neuropatii cukrzycowej – czyli uszkodzenia nerwów. Ten rodzaj neuropatii rozwija się stopniowo w cukrzycy typu 2. Objawy są podobne do tych w cukrzycy typu 1, ale pojawiają się powoli i postępują stopniowo. Na początku może wystąpić uczucie mrowienia w stopach i rękach, oraz zmniejszoną wrażliwość na temperaturę delikatne bodźce. Stopniowo może pojawić się uczucie drętwienia oraz nieregularne odczucia temperatury, takie jak uczucie zimna lub gorąca. Skóra może piec lub swędzieć.
Stopa cukrzycowa
W trakcie przebiegu cukrzycy może wystąpić uszkodzenie nerwów w obrębie kończyn dolnych, co razem z problemami z krążeniem może prowadzić do zespołu stopy cukrzycowej. Uszkodzenie nerwów w stopie prowadzi do utraty odczuwania bólu, dlatego nawet drobne skaleczenia nie wywołują żadnych objawów i mogą przez długi czas pozostawać niezauważone przez chorego. [5] Otwiera to drogę do potencjalnych zakażeń, zaburzenia krążenia krwi w kończynach dolnych negatywnie wpływają na proces gojenia się ran. Zespół stopy cukrzycowej może doprowadzić do konieczności amputacji stopy.
Jak dbać o stopy przy cukrzycy typu 2?
- Kontroluj cukrzycę. Pamiętaj o regularnym monitorowaniu poziomu glukozy we krwi i utrzymuj jej poziom w zalecanych normach.
- Dbaj o właściwy poziom ciśnienia tętniczego oraz poziom cholesterolu, pomoże to zapobiec miażdżycy naczyń i pozwoli zachować prawidłowe ukrwienie stóp.
- Regularnie monitoruj stan stóp. Monitorowanie stanu skóry stóp oraz przestrzeni między palcami pozwala wykryć nawet drobne rany, owrzodzenia lub zmiany skórne. Pozwala to szybko reagować na ewentualne problemy. Pamiętaj - higiena stóp jest kluczowa. Codzienne mycie stóp oraz dokładne osuszanie, nawilżanie i unikanie substancji drażniących skórę stóp to ważne kroki w zapobieganiu powikłaniom.
- Noś wygodne, wykonane z naturalnych materiałów obuwie, aby uniknąć ewentualnych urazów. Stosuj w razie potrzeby specjalistyczne wkładki. Dbaj o odpowiednie obcinanie paznokci.
- Unikaj urazów mechanicznych oraz termicznych, takich jak chodzenie boso lub stawianie stóp na rozgrzanych powierzchniach. Nie ogrzewaj stóp przy pomocy grzejników lub poduszek elektrycznych.
- Wprowadź wysiłek fizyczny np. spacery aby poprawić ukrwienie stóp. Jeśli cierpisz na zaburzenia unerwienia i ukrwienia stóp każdą aktywność skonsultuj z lekarzem.
- Zabiegi podiatryczne. Usuwanie modzeli oraz leczenie wrastających paznokci jest zadaniem, które należy powierzyć specjalistom z doświadczeniem w opiece nad osobami z cukrzycą. Osoby takie pracują zazwyczaj w gabinetach stopy cukrzycowej przy klinikach diabetologicznych, poradniach chirurgicznych lub specjalistycznych gabinetach podiatrycznych. To istotne, aby te zabiegi wykonywały osoby kompetentne, które są świadome ryzyka powikłań i mają doświadczenie w zapobieganiu problemom zdrowotnym związanym z cukrzycą. [6]
Objawy stopy cukrzycowej
Stopa cukrzycowa może manifestować się różnymi objawami. Jako pierwsze objawy wymienia się najczęściej:
- nasilający się w nocy ból,
- bolesne skurcze mięśni,
- uczucie mrowienia lub kłucia w stopie
- łuszcząca się skóra na stopach,
- znacznie wydłużony czas gojenia ran,
- zimne i blade stopy,
- zmieniony zapach stóp,
- zmiany w wyglądzie palców, takie jak modzele, nagniotki, pęcherze. [7]
Inne znaczące objawy to występowanie ropnego wycieku na stopie lub w jej okolicach, odczuwalne pulsowanie lub ból, zmiana kształtu stopy, obrzęk, zmiana koloru stopy lub pojawienie się owrzodzeń. Skóra na stopach może stać się przesuszona lub stwardniała, może się pojawić zaczerwienienie, a stopa może wydawać się nadmiernie rozgrzana. Istotne są również rany cukrzycowe, które są klasyfikowane według stopni zaawansowania, od nienaruszonej skóry aż do zaawansowanej martwicy, która może wymagać amputacji. Bardzo ważnej jest kompleksowe badanie stóp, obejmujące nie tylko obserwację ran, ale też stanu paznokci. Czasem na płytce paznokcia pojawiają się bruzdy równoległe i poprzeczne, czyli tzw. linie Beau.
Jak leczyć stopę cukrzycową?
Skuteczna terapia stopy cukrzycowej to kompleksowy proces, który angażuje specjalistów z różnych dziedzin, takich jak diabetolog, chirurg, chirurg naczyniowy i ortopeda. Terapia może obejmować następujące działania:
- Normalizacja poziomu cukru we krwi poprzez zmianę diety i codzienną kontrolę glikemii.
- Wyrównanie poziomu cholesterolu.
- Rzucenie palenia tytoniu.
- Dostosowanie odpowiedniego obuwia lub wkładek ortopedycznych w przypadku ryzyka powikłań związanych ze stopą cukrzycową.
- Chirurgiczne leczenie owrzodzeń.
- Terapia zakażonych owrzodzeń obejmująca stosowanie antybiotyków (doustnie lub dożylne) oraz odpowiednie opatrunki.
- Odciążenie chorej kończyny poprzez chodzenie z pomocą kuli lub korzystanie z wózka inwalidzkiego.
Problemy seksualne
Cukrzyca u mężczyzn może prowadzić do problemów z erekcją. W przebiegu cukrzycy może dojść do uszkodzenia naczyń, przez które przepływa krew. Z kolei u kobiet cukrzyca może być przyczyną infekcji intymnych, które mogą powodować dyskomfort podczas stosunku. Dodatkowo neuropatia powoduje gorsze odczuwanie bodźców, również seksualnych.
Komplikacje w ciąży
Cukrzyca w czasie ciąży stanowi ryzyko zarówno dziecka jak i matki. [8] Częstość występowania makrosomii płodu z populacji ogólnej wynosi 8-14%, natomiast w kobiet z cukrzycą waha się w granicach 25-42%. Makrosomia często występuje u dzieci, których matki miały cukrzycę krótki czas przed ciążą, cierpiały na nadwagę lub rodziły wcześniej dzieci o masie powyżej 4000 g. Głównym powodem makrosomii jest wysoki poziom glukozy u ciężarnej. Glukoza, w przeciwieństwie do insuliny, przenika przez barierę łożyskową, co prowadzi do hiperglikemii u matki, zwiększając poziom glukozy we krwi płodu. W rezultacie płód może stać się zbyt duży jak na wiek płodowy. U kobiet ciężarnych z wcześniej zdiagnozowaną cukrzycą i powikłaniami naczyniowymi, istnieje znacznie większe ryzyko niedotlenienia płodu.
Bardzo ważne jest aby zrozumieć powikłania związane z cukrzycą typu 2 i ich konsekwencje dla zdrowia. Zarządzanie cukrzycą to nie tylko kontrola poziomu cukru we krwi, ale także troska o całe ciało. Regularne badania kontrolne oraz dbanie o zdrowy styl życia, odpowiednia dieta i regularna aktywność mają duże znaczenie dla utrzymania zdrowia i minimalizowania ryzyka wystąpienia powikłań związanych z cukrzyca typu 2.
Źródła:
[1]https://web.archive.org/web/20180512105551id_/https://journals.viamedica.pl/clinical_diabetology/article/viewFile/8625/7339.pdf
[2] https://www.poradnikzdrowie.pl/zdrowie/cukrzyca/powiklania-cukrzycy-wczesne-ostre-i-pozne-przewlekle-aa-bVsR-jQiF-c6WT.html
[3] https://www.mp.pl/cukrzyca/powiklania/66475,retinopatia-cukrzycowa – dostęp z dn. 29.11.2023
[4] https://instytutoka.pl/cukrzycowy-obrzek-plamki-leczenie/ - dostęp z dn. 29.11.2023 r.
[5] https://www.mp.pl/cukrzyca/powiklania/66541,stopa-cukrzycowa – dostęp z dnia 29.11.2023
[6] https://www.mp.pl/cukrzyca/powiklania/66541,stopa-cukrzycowa – dostęp z dn. 29.11.2023
[7] https://viamed.com.pl/podpowiadamy-jak-leczyc-stope-cukrzycowa/ - dostęp z dn. 29.11.2023 r.
[8] K. Łagoda, G. Kobus, H. Bachórzewska - Gajewska „Wpływ cukrzycy ciążowej na rozwój płodu i noworodka” 169-173